Clostridium difficile est une bactérie anaérobie obligatoire gram-positive, en forme de bâtonnet, de la division Firmicutes. Le formateur d'endospores est l'un des germes nosocomiaux les plus importants et peut conduire à la survenue d'une colite associée aux antibiotiques, en particulier en milieu clinique.
Qu'est-ce que Clostridium Difficile?
Clostridium difficile est une bactérie gram-positive en forme de bâtonnet et appartient à la famille des Clostridiacées. C. difficile est un pathogène facultatif qui peut entraîner une inflammation du côlon potentiellement mortelle (colite pseudomembraneuse), en particulier après la prise d'antibiotiques. Cela en fait l'un des agents pathogènes nosocomiaux les plus pertinents («germes hospitaliers»), car des antibiotiques à large spectre sont souvent utilisés dans les hôpitaux et les temps de traitement avec des antibiotiques sont généralement plus longs.
C. difficile est l'une des bactéries anaérobies obligatoires et n'a donc aucune possibilité de métabolisme actif dans un environnement contenant de l'oxygène (oxique). Même de petites quantités d'oxygène peuvent être toxiques pour la bactérie.
De plus, ce type de clostridies a la capacité de former des endospores très résistantes à diverses influences environnementales. Si la cellule perçoit un stress sévère, le processus strictement réglementé de formation de spores est initié (sporulation). Lors de la sporulation, la cellule végétative forme un compartiment cellulaire supplémentaire qui, entre autres, protège l'ADN et les protéines importantes de la spore mature avec une enveloppe cellulaire très stable. La spore est libérée après la mort de la cellule mère et assure ainsi la survie de la cellule.
Cette forme de persistance métaboliquement inactive signifie que des facteurs de stress tels que la chaleur, l'oxygène, la sécheresse ou même de nombreux désinfectants à base d'alcool peuvent être tolérés jusqu'à ce que la spore puisse revenir à l'état végétatif dans des conditions environnementales plus favorables.
Occurrence, distribution et propriétés
Clostridium difficile est essentiellement répandu dans le monde entier (omniprésent) et se produit dans l'environnement principalement dans le sol, la poussière ou les eaux de surface. Le C. difficile peut également être trouvé dans les intestins des humains et des animaux. Un peu moins de 5% de tous les adultes portent la bactérie presque inaperçue. En revanche, le germe a été trouvé chez environ 80% de tous les nourrissons, ce qui en fait probablement l'une des premières bactéries à coloniser les intestins d'un nouveau-né.
La forte prévalence dans les hôpitaux est un problème sérieux: la bactérie peut être détectée chez 20 à 40% de tous les patients et de nombreux patients subissent également une nouvelle colonisation par C. difficile, mais sans développer de symptômes immédiatement. La fréquence et la gravité des infections à C. difficile auraient augmenté au cours des dernières années. Les spores très résistantes, qui résistent même à de nombreux désinfectants courants à base d'alcool, ont une forte persistance dans la saleté, la poussière, les vêtements ou les sols. Ceci, combiné à une hygiène parfois inadéquate dans les hôpitaux, contribue à sa propagation rapide parmi les patients.
Ce taux élevé de propagation devient problématique si l'on considère les conditions d'une infection aiguë à C. difficile. Chez les personnes en bonne santé, une colonisation naturelle du (gros) intestin par des bactéries non pathogènes (microbiote intestinal) représente une protection contre d'autres types de bactéries nocives. En s'adaptant et en interagissant avec l'hôte humain, ce microbiote peut limiter dans une certaine mesure la croissance de germes indésirables. Notre microbiote intestinal normal comprend des bactéries des genres Bacteroides, Faecalibacterium ou Escherichia, ainsi que des espèces de Clostridium, mais pas Clostridium difficile.
Si ce microbiote est partiellement ou totalement détruit par l'ingestion d'antibiotiques, les spores de C. difficile peuvent germer dans l'environnement anoxique du gros intestin et se multiplier fortement.
Même si la multiplication après la prise d'antibiotiques est la cause la plus fréquente d'une infection aiguë, les patients âgés ou immunodéprimés sont également à risque. De plus, chez les patients qui prennent des inhibiteurs de la pompe à protons pour réguler l'acide gastrique, il existe un risque que la bactérie ne soit pas tuée par l'acide gastrique et pénètre dans l'intestin.
En règle générale, l'infection à C. difficile entraîne une diarrhée sévère et une inflammation du côlon. Si la bactérie retourne dans un environnement contenant de l'oxygène via les selles, la sporulation commence immédiatement en raison du stress en oxygène. Après excrétion et sporulation, les spores peuvent ainsi être facilement transférées par le patient à d'autres patients, au personnel ou à diverses surfaces. Dans cette phase aiguë de la maladie, il y a le plus grand risque d'infection et de propagation.
Vous pouvez trouver votre médicament ici
➔ Médicaments contre la diarrhéeMaladies et affections
Clostridium difficile peut provoquer une forme spécifique d'inflammation intestinale dans certaines circonstances décrites ci-dessus (colite pseudomembraneuse ou associée aux antibiotiques). Les symptômes typiques comprennent l'apparition soudaine de diarrhée, de fièvre, de douleurs abdominales basses et de déshydratation et de carence en électrolytes associés à la diarrhée. La diarrhée légèrement pulpeuse survient sous des formes bénignes; dans les cas plus graves, une inflammation et un gonflement potentiellement mortels de tout le gros intestin (mégacôlon toxique), des perforations intestinales ou une intoxication du sang (septicémie) peuvent survenir.
Il est important pour le médecin de différencier Clostridium difficile des autres agents pathogènes potentiels. Des facteurs de risque tels que l'âge, l'immunosuppression, l'utilisation d'antibiotiques, d'inhibiteurs de la pompe à protons ou d'anti-inflammatoires sont des indicateurs importants. Associés à des examens microbiologiques et à la détection de toxines spécifiques produites par C. difficile, ils peuvent confirmer un diagnostic.
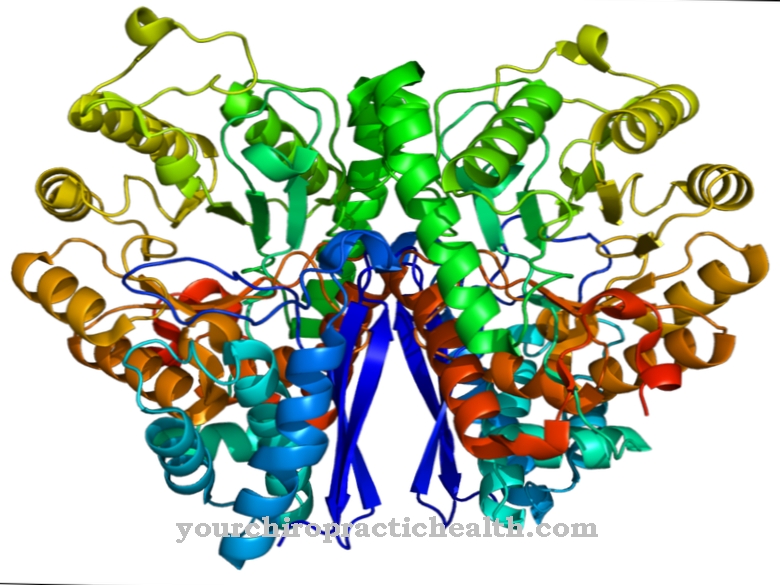
Les toxines sont deux des principaux facteurs de virulence de C. difficile: TcdA (toxine A) et TcdB (toxine B). Ceux-ci sont en grande partie responsables des dommages aux tissus intestinaux, de sorte qu'il existe des souches qui ne produisent pas de toxine A et peuvent pourtant conduire à des évolutions graves de la maladie. De plus, des études ont montré que la toxine B est le facteur le plus pertinent et que son effet est soutenu par la toxine A.
Les deux toxines peuvent pénétrer dans les cellules épithéliales de l'intestin, où elles modifient à la fois des protéines structurelles importantes (actines) et des voies de signalisation au sein de la cellule (diverses GTPases impliquées dans l'organisation du squelette d'actine). En conséquence, les cellules perdent leur forme d'origine (changement de morphologie cellulaire) et d'importantes connexions intercellulaires (jonctions serrées) peuvent être détruites. Cela conduit à la mort des cellules (apoptose), à la fuite de fluides et permet aux toxines ou aux agents pathogènes de pénétrer dans les couches tissulaires plus profondes et d'endommager davantage la membrane muqueuse. Les cellules endommagées ainsi que les cellules du système immunitaire et les fibrines forment la pseudomembrane typique, qui dans le diagnostic endoscopique peut être considérée comme une identification suffisamment claire d'une infection à C. difficile.