Moins d'un Insémination intra-utérine (IUI) décrit une méthode de fécondation dite assistée. Cela n'a que très peu à voir avec l'insémination artificielle, car il n'y a pas de fécondation entre l'ovule et le spermatozoïde à l'extérieur du corps. Selon la cause du désir insatisfait d'avoir des enfants, le taux de réussite - par cycle - est de 15%.
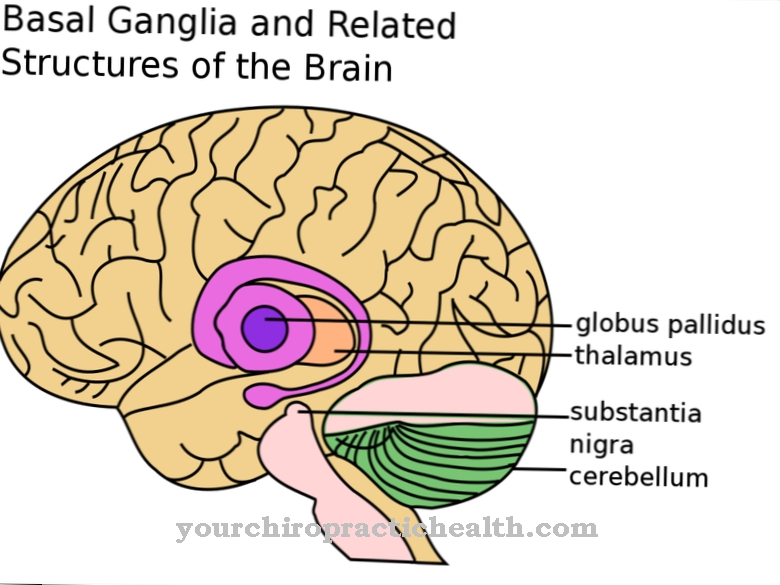
Qu'est-ce que l'insémination intra-utérine?

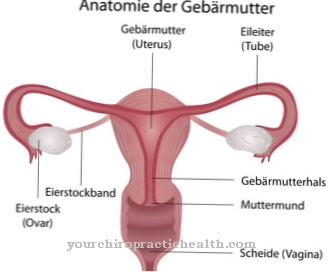
Dans l'insémination intra-utérine ou le Fécondation intra-utérine les spermatozoïdes sont traités et passés dans l'utérus ou l'utérus au moment de l'ovulation féminine. Ainsi, il est possible que les spermatozoïdes soient amenés très près de l'ovule. Cette procédure était anciennement connue sous le nom d'insémination artificielle (IA); aujourd'hui, cependant, la fécondation intra-utérine a perdu ce statut.
La stimulation des ovaires est souvent favorisée et déclenchée par des médicaments. Cependant, la stimulation est douce; Par rapport à l'insémination artificielle, la femme ne reçoit qu'une fraction des médicaments et des principes actifs. La fécondation intra-utérine est principalement utilisée lorsque le partenaire n'a pas suffisamment de spermatozoïdes fonctionnels ou qu'il y a des problèmes de rapports sexuels. Une insémination intra-utérine est également réalisée pour les dons de sperme provenant de sources extérieures.
Fonction, effet et objectifs
Ce traitement est administré lorsque l'homme a des spermatozoïdes viables en bonne santé mais diminués. S'il existe une telle restriction que même la fécondation intra-utérine ne peut plus être utilisée, les médecins recommandent la fécondation in vitro (FIV) ou l'injection intracytoplasmique de spermatozoïdes (ICSI). La fécondation intra-utérine est également effectuée sur les femmes qui n'ont pas de partenaire. Ainsi, le sperme de la banque de sperme est utilisé.
La stimulation de l'ovulation n'est généralement pas recommandée. En effet, dans le contexte de la fécondation, il ne s'agit que de l'infertilité d'un partenaire ou l'infertilité n'a souvent aucune raison (évidente). Quiconque opte néanmoins pour la stimulation court automatiquement un risque accru de grossesse multiple.
Si le médecin - en consultation avec le patient - décide d'un cycle naturel, la fécondation intra-utérine est effectuée de manière à être appliquée au moment de l'ovulation. Le médecin détermine le bon moment au moyen d'examens échographiques et de dosages hormonaux. En règle générale, la fécondation a lieu entre le 12e et le 15e jour du cycle menstruel. Si le médecin recommande un cycle stimulé, des médicaments sont pris pour aider les œufs à mûrir. Ceux-ci sont prescrits sous forme de comprimés ou de seringues.
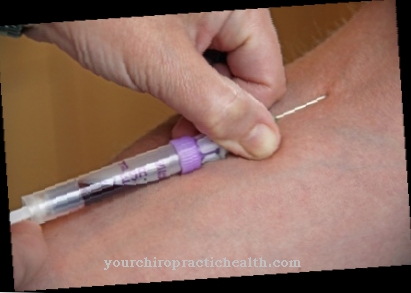
Ici aussi, des examens échographiques sont effectués afin que le médecin puisse savoir si les ovules mûrissent et à quelle heure choisir pour la fécondation. L'ovulation est déclenchée par une seringue (dite seringue à gonadotrophine chorionine humaine, qui contient l'hormone hCG). Le partenaire, en revanche, doit fournir un échantillon de sperme; cela peut parfois être «lavé» pour que les professionnels de la santé puissent trouver le meilleur sperme. Ensuite, le médecin place le sperme - à l'aide d'un cathéter - dans le col de l'utérus.
Si les raisons du désir non satisfait d'avoir des enfants ne sont pas connues ou ne sont pas claires, une plus grande quantité de liquide est utilisée, entre autres, afin que le sperme puisse glisser plus facilement à travers les trompes de Fallope. Cette technique garantit que le traitement dure quelques minutes de plus. Cependant, les statistiques montrent que cette procédure apporte souvent des chances plus élevées.
Après le traitement, la femme se repose. Néanmoins, la vie doit continuer de la manière habituelle. Après environ deux semaines, un test de grossesse vous dira si la tentative a fonctionné ou non. Le taux de réussite de l'insémination intra-utérine dépend également des raisons de l'infertilité. Parfois, l'âge joue également un rôle important. Même les problèmes de glaire cervicale - associés à des problèmes de sperme - peuvent très bien réduire le taux de réussite. Selon les statistiques, le taux de réussite - avec l'aide de médicaments - est d'environ 15% par cycle. Si, par exemple, aucune grossesse n'a eu lieu au cours des trois premières tentatives, les chances que la fécondation fonctionne de cette manière sont très minces. Après cela, cependant, les voies de l'insémination artificielle sont ouvertes.
Risques, effets secondaires et dangers
Du fait que le moment - dans le contexte de la fécondation intra-utérine - est extrêmement important, le partenaire doit bien entendu être capable de produire du sperme quand c'est "son tour". Cela peut parfois être un fardeau psychologique pour de nombreux hommes. De plus, de nombreuses femmes trouvent l'insertion du cathéter inconfortable. De nombreux patients se plaignent également d'un énorme stress psychologique dans le cadre de la procédure.
Si, par exemple, les cycles sont stimulés, il existe également un risque de syndrome d'hyperstimulation ovarienne - le soi-disant SHO - survenant. Les ovaires réagissent très fortement aux médicaments, qui sont ensuite responsables de l'ovulation. Au fur et à mesure que le processus progresse, les ovaires gonflent; Le liquide pénètre dans l'abdomen de la femme. Cela signifie que l'on prend du poids, que la femme se sent ballonnée et se plaint d'une sensation de satiété.
Cependant, ce risque est très faible avec les inséminations intra-utérines, car les stimulations - si elles sont effectuées du tout - sont très douces et légères. Au final, les médecins essaient de créer au maximum un ou deux follicules. Si une hyperstimulation est suspectée, le médecin doit être consulté. Au cours de l'hyperstimulation, l'insemnisation intra-utérine doit être évitée.



.jpg)
.jpg)




.jpg)


.jpg)